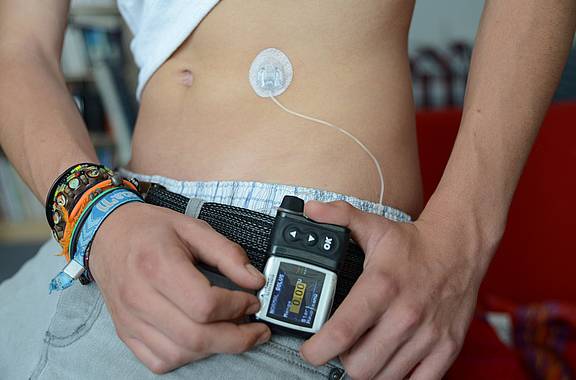
Volkskrankheit Diabetes

Mehr als acht Millionen Menschen in Deutschland haben einen dokumentierten Typ-2-Diabetes. Nach Angaben von Expert*innen der Deutschen Diabetes Gesellschaft und der Deutschen Diabetes-Hilfe liegt die Zahl der Betroffenen bei 8,5 Millionen Menschen. Dazu kommen mindestens zwei Millionen Betroffene, die noch nicht von ihrer Erkrankung wissen. In ihren Prognosen gehen die Fachleute davon aus, dass die Zahl der Diabetes-Patienten bis zum Jahr 2040 bei 11,5 Millionen liegen kann. Die Folgen wiegen schwer: Diabetiker sterben bis zu sechseinhalb Jahre früher als Nichtdiabetiker.
aktualisiert: November 2021
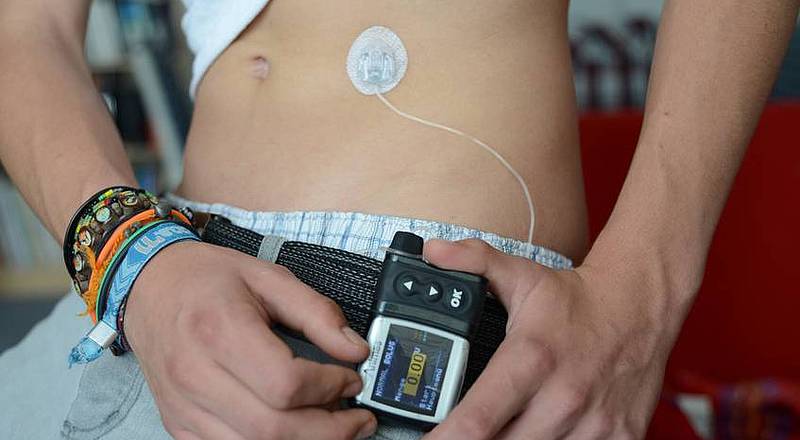
Labormedizin stärkt Krankheitsmanagement
Moderne Labormedizin unterstützt dabei, die Krankheit frühzeitig zu diagnostizieren und konsequent zu behandeln; Selbsttest zur Glukosemessung in Kombination mit neuen Diabetes-Technologien ermöglichen es Diabetikern, ihre Gesundheit immer besser selbst zu managen.
Nationale Diabetes-Strategie beschlossen
Sie kommt doch: Nach langen Jahren politischer Auseinandersetzungen hat der Bundestag in seiner letzten Sitzung vor der Sommerpause den Antrag »Start einer Nationalen Diabetes-Strategie – Gesundheitsförderung und Prävention in Deutschland und Versorgung des Diabetes mellitus zielgerichtet weiterentwickeln« verabschiedet. Ansätze zur besseren Vorsorge und Versorgung gibt es zur Genüge.
Ein Beispiel: Mit Labortests lassen sich Vorstufen von Diabetes unkompliziert erkennen. Dafür sollte das Früherkennungsprogramm der gesetzlichen Krankenversicherung ausgebaut werden. Derzeit erlaubt es einen Vorsorgetest auf Diabetes im Alter zwischen 18 und 35 Jahren nur ein einziges Mal, ab 35 Jahren nur im Abstand von drei Jahren.
Stand: Juli 2020
Auf den Typ kommt es an
Diabetes ist eine Stoffwechselkrankheit: Damit der Körper Zucker (Glukose) als Energielieferant verarbeiten kann, produziert die Bauchspeicheldrüse das Hormon Insulin. Es schleust die Glukose aus dem Blut in die Zellen. Wenn die Insulinproduktion gestört ist oder die Zellen das Insulinsignal zur Zuckerverarbeitung nicht mehr wahrnehmen können, sammelt sich die Glukose im Blut an – der Blutzuckerspiegel steigt.
Typ 1-Diabetes
Wenn der Körper sich selbst angreift
Typ 1-Diabetes gehört zu den Autoimmunerkrankungen: Die Abwehrzellen zerstören die Insulin produzierenden Zellen in der Bauchspeicheldrüse. Das lebenswichtige Hormon gelangt dann nicht mehr in den Organismus, die Körperzellen können keine Glukose mehr aufnehmen – und der Zucker sammelt sich im Blut an. Diese Diabetesform tritt hauptsächlich bei Kindern und Jugendlichen auf.
Insulin spritzen
Betroffene müssen sich ihr Leben lang mehrfach am Tag Insulin spritzen und ihren Blutzucker- oder Glukosespiegel mit Selbstmessungen kontrollieren. So beugen sie akuten Stoffwechselentgleisungen wie Unter- oder Überzuckerung (Hypo- bzw. Hyperglykämie) mit teils lebensgefährlichen Folgen vor.
Warnzeichen Diabetes-Autoantikörper
Schon bevor die Krankheit ausbricht, können Labormediziner im Blut sogenannte Diabetes-Autoantikörper nachweisen. Dafür untersuchen sie das Blutserum auf Inselzellantikörper, Insulinautoantikörper, GAD- und IA2-Antikörper. Je nach Anzahl und Konzentration der nachgewiesenen Proteine beurteilen sie dann das Risiko für eine Erkrankung. Die Deutsche Diabetes-Gesellschaft (DDG) empfiehlt zwar kein generelles Screening. In medizinischen Studien könne die Reihenuntersuchung für bestimmte Bevölkerungsgruppen jedoch sinnvoll sein.
Typ 2-Diabetes
Insulinproduktion bis zur Erschöpfung
Bei einem Typ 2-Diabetes werden die Körperzellen nach und nach unempfindlich für das Hormon Insulin. Dann können sie die Glukose im Blut nicht mehr aufnehmen – es kommt zur Insulinresistenz. Um die Resistenz auszugleichen, produziert die Bauchspeicheldrüse immer mehr Insulin und versagt schließlich. Übergewicht und Bewegungsmangel fördern die Entwicklung eines Typ 2-Diabetes.
Lebensstil und Medikamente
Nicht jeder Typ 2-Diabetiker muss Insulin spritzen. Je nach Krankheitsverlauf kann es bereits ausreichen, die Lebens- und Ernährungsgewohnheiten zu ändern, um den Blutzuckerwert zu regulieren. Welcher Wert angemessen ist, sollten Fachärzte individuell mit dem Patienten entscheiden (mehr dazu lesen Sie unter „Diabetes behandeln“). Liegt der Langzeitblutzuckerwert (HbA1c-Wert) trotz Gegenmaßnahmen dauerhaft zu hoch, helfen Tabletten und schließlich auch Insulinspritzen, den Blutzucker stabil zu halten.
Risiko aus den Genen
Diagnose Typ 2-Diabetes – selbst schuld? Nicht unbedingt. Heute weiß man: Die Veranlagung zu Typ 2-Diabetes ist erblich. Leiden Eltern oder Geschwisterkinder unter der Krankheit, erkrankt man mit einer Wahrscheinlichkeit von bis zu 60 Prozent ebenfalls im Laufe des Lebens. Faktoren wie Übergewicht und Bewegungsmangel fördern jedoch, dass die genetische Disposition zu Tage tritt.
Sonderformen des Diabetes
Etwa vier Prozent der Schwangeren entwickeln einen Diabetes, auch wenn sie zuvor normale Blutzuckerwerte hatten. Durch die Hormonumstellung setzt der Körper vermehrt Glukose frei, die Bauchspeicheldrüse produziert mehr Insulin. Weil die Zellen die Glukose jedoch nicht verwerten können, reichert sich der Zucker im Blut an. Seltener kommt es vor, dass die Bauchspeicheldrüse der Schwangeren zu wenig Insulin produziert. Betroffene müssen ihre Ernährung umstellen und/oder Insulin spritzen.
In der Regel verschwindet die Diabeteserkrankung nach der Geburt. Allerdings liegt das Risiko für betroffene Frauen, im Laufe ihres Lebens an einem Typ 2-Diabetes zu erkranken, bei rund 50 Prozent. Zur Früherkennung sollten Risikopatientinnen alle zwei Jahre einen oralen Glukosetoleranztest (oGTT) machen.
Eine akute oder chronische Bauchspeicheldrüsenentzündung (Pankreas-Entzündung) schädigt in der Regel auch die insulinproduzierenden Zellen des Organs. Gleiches gilt bei Bauchspeicheldrüsenkrebs. Die Erkrankten müssen daher Insulin spritzen – ähnlich wie Typ 1-Diabetiker.
LADA steht für „Late Autoimmune Diabetes in Adults“ und bezeichnet einen autoimmunen Diabetes, der jedoch erst im höheren Alter auftritt. Die Symptome entwickeln sich in der Regel sehr langsam. Das erschwert die Diagnose: Nicht immer lässt sich LADA sofort von Typ 2-Diabetes abgrenzen. Für die Behandlung ist die Unterscheidung jedoch wesentlich: LADA-Patienten müssen Insulin spritzen. Lebensumstellung und Tabletten helfen ihnen – ähnlich wie Typ 1-Diabetikern – nicht.
Erwachsenendiabetes, der bei Kindern und Jugendlichen auftritt, bezeichnen Mediziner als „Maturity Onset Diabetes in the Young“, kurz MODY. Dieser Diabetes vererbt sich über einzelne Gene. Daher leiden oft mehrere Familienmitglieder unter dieser Erkrankung. Ähnlich wie ein Typ 2-Diabetes kann MODY durch Ernährungsumstellung und Tabletten behandelt werden. Je nach Verlauf müssen die Betroffenen aber auch Insulin spritzen.

Diabetes bei Kindern und Jugendlichen
Diabetes ist die häufigste Stoffwechselerkrankung bei Kindern und Jugendlichen. Experten der Deutschen Diabetes-Hilfe und der Deutschen Diabetes Gesellschaft gehen davon aus, dass hierzulande 32.500 Kinder und Jugendliche unter 20 Jahren an Typ 1-Diabetes leiden. Statistisch gesehen ist heute ein Kind von 500 ist an Typ-1-Diabetes erkrankt. Bis 2026 erwarten die Fachleute, das sich die neuen Erkrankungsfälle bei Kindern unter 5 Jahren verdoppeln. 2026 wären dann 3 von 1.000 Kindern an einem Diabetes Typ 1 erkrankt. Dies entspricht einer Verdopplung der Kranheitshäufigkeit binnen 20 Jahren. So steht es im Deutschen Gesundheitsbericht Diabetes 2022, den beide Organisationen gemeinsam veröffentlicht haben.
Mehr Übergewicht – mehr Diabetes
Zudem müssen Ärzte immer häufiger Typ 2-Diabetes bei Kindern feststellen. Pro Jahr erkranken etwa 170 Kinder und Jugendliche neu an Typ 2-Diabetes. Die Ursache dafür sehen Fachleute in der Zunahme von Übergewicht bei Kindern und Jugendlichen und beklagen insbesondere, dass das Ausmaß an Übergewicht bei den betroffenen Kindern und Jugendlichen ist massiv angestiegen ist. Zu viele Pfunde auf den Rippen begünstigen jedoch die Entstehung von Diabetes. So weisen etwa zwölf Prozent der sehr adipösen Kinder und Jugendlichen bereits Störungen der Glukosetoleranz auf. Dieser Befund steigert deutlich das Risiko, im weiteren Leben an Diabetes zu erkranken.
Risiko Ketoazidose
Zu den typischen Anzeichen einer Diabetes-Erkrankung gehören häufiges Wasserlassen, Gewichtsabnahme und großer Durst. Beobachten Eltern diese Symptome, sollten sie unverzüglich einen Arzttermin vereinbaren und eine Zuckermessung durchführen lassen. Eile ist geboten, da die Diabetes-Erkrankung gerade zu Beginn rasch verläuft und der Insulinmangel unbehandelt zu einer Ketoazidose führen kann. Diese Vergiftungsreaktion des Körpers kann tödlich enden. Der Organismus trocknet aus, die Atmung verlangsamt sich, es kommt zu Erbrechen und Bewusstlosigkeit. Nach Angaben von Expert*innen tritt die Ketoazidose bei 20 bis 26 Prozent der Kinder auf, wenn sie an Diabetes erkranken.
Labortests zur Diabetes-Früherkennung bei Kindern
Studien haben gezeigt, dass eine rechtzeitige Diabetes-Diagnose die Fälle von Ketoazidosen deutlich reduzieren kann. In den Bundesländern Bayern, Niedersachsen und Sachsen untersuchen Mediziner in drei großen Studien, welche Früherkennungsstrategien die kleinen Patienten am besten vor einer unerkannt ausbrechenden Diabetes-Erkrankung und damit vor einer Ketoazidose schützen. Dazu nutzen sie die Mittel moderner Labormedizin und suchen im Blut nach Markern wie etwa bestimmten Antikörpern: In Bayern und Niedersachsen werden bis zu 1.200 Kinder im Rahmen der U-Untersuchungen auf Insel-Autoantikörper getestet, in Niedersachsen erfolgt zusätzlich ein Test der Blutfettwerte auf familiär bedingte Hypercholesterinämie. In Sachsen können Eltern ihre Neugeborenen im Rahmen des Neugeborenenscreenings auf das Vererbungsrisiko von Typ 1-Diabetes untersuchen lassen.
Antikörper als Diabetes-Marker
Hintergrund der Studien: Liegen mehrere positive Antikörper vor, werden die Kinder in nahezu 100 Prozent im weiteren Leben einen Typ 1-Diabetes entwickeln, mehr als die Hälfte von ihnen bereits innerhalb der nächsten fünf Jahre. Ist dieses Risiko bekannt, helfen regelmäßige Tests und gezielte Aufmerksamkeit dabei, eine sich anbahnende Diabetes-Erkrankung frühzeitig zu erkennen, zu behandeln – und die Ketoazidose zu verhindern.
Diabetes-Selbstmanagement bei Kindern
Mit Freunden spielen, durch den Garten toben, in der Pause um die Wette laufen – im Alltag von Kindern ist viel los. Dazu kommen hormonelle Veränderungen in Wachstumsphasen und vor allem bei den ganz Kleinen die Infektanfälligkeit. All diese Faktoren beeinflussen die Insulinempfindlichkeit. Entsprechend komplex gestaltet sich die Aufgabe, den Blutzuckerwert stabil zu halten und Unterzuckerungen (Hypoglykämien) zu vermeiden. Fachmediziner weisen darauf hin, dass sich Kombinationen aus Insulinpumpen und kontinuierlichen Glukosemesssystemen besser für das Diabetes-Management bei Kindern eignen als das alleinige Überprüfen der Blutzuckerwerte durch den regelmäßigen Pieks in den Finger.
Krankheit mit Folgen
Ein gutes Gesundheitsmanagement von der Diagnose an ist für Diabetes-Patienten besonders wichtig: Dauerhaft zu hoher Blutzucker schädigt den gesamten Organismus. Die Statistiken sprechen eine eindeutige Sprache. So erkranken Diabetiker häufiger an Nierenversagen und Herz-Kreislauf-Leiden.
Bis zu drei Viertel der Patienten sterben an akuten Gefäßverschlüssen, vor allem an Herzinfarkt oder Schlaganfall: Bis zu 25 Prozent der Patiententen mit Schlaganfall sind gleichzeitig von Diabetes betroffen. Besonders gefährdet sind Studien zufolge jüngere Patienten: Männer mit Typ 2-Diabetes im Alter zwischen 35 und 54 Jahren tragen ein fast um das Fünffache (4,7) erhöhte Schlaganfallrisiko, bei Frauen in dieser Altersgruppe ist es sogar 8,2-fach erhöht. Der plötzliche Herztod trifft Diabetiker dreifach häufiger als Nicht-Diabetiker; Experten weisen darauf hin, dass dieses besondere Risiko bisher unterschätzt wird.
Langfristig führen Gefäßschäden vermehrt zu Augenproblemen und schlecht heilenden Wunden, die öfter als bei Nichtdiabetikern Amputationen erforderlich machen. Zudem steigt das Risiko, im Alter dement zu werden. Auch die Seele leidet: Depressionen treten bei Menschen mit Diabetes doppelt so häufig auf wie bei Nichtdiabetikern.

Diabetes behandeln
Typ 1-Diabetes: intensive Therapie verlängert Leben
Mit Diabetes zu leben, bedeutet nicht automatisch weniger Lebensqualität. So belegen US-amerikanische Langzeitstudien, dass Typ 1-Diabetiker deutlich gesünder bleiben, wenn sie frühzeitig und intensiv behandelt werden – sie ihre Blutzuckerwerte durch engmaschige Insulingaben also so sicher wie möglich auf einem normalen Level halten. Die Effekte der intensiven Therapie konnten die Forscher noch Jahrzehnte später beobachten: Komplikationen wie Netzhautschäden traten zu 76 Prozent seltener auf als bei schlecht eingestellten Diabetikern, Nervenschmerzen zu 60 Prozent und Nierenschäden zu 50 Prozent seltener.
Typ 2-Diabetes: Therapie nach Maß
Auch für Typ 2-Diabetiker gelten gut eingestellte Blutzuckerwerte als Schlüssel, um Gefäße, Organe und Seele langfristig gesund zu erhalten. Anders als bei der Behandlung von Typ 1-Diabetikern sind die Mediziner inzwischen davon abgerückt, die Werte mit aller Macht an die Norm anzupassen. Vielmehr stellten Wissenschaftler in den USA mit zwei Langzeitstudien fest: Am wichtigsten ist es, schwere Unterzuckerungen zu vermeiden, vor allem bei Diabetikern mit weiteren Krankheiten und Patienten, die schon lange Diabetes haben. Dafür muss der Zielwert für jeden Patienten individuell festgelegt werden – je nachdem, welche Vorerkrankungen bestehen, wie alt der Patient ist und wie sehr er motiviert und in der Lage ist, seine Krankheit im Alltag zu managen.
Schlüsselwert HbA1c
Ob Lebensführung, Tabletten oder Insulinspritze: Wie der Patient auf die Behandlung anspricht, überprüft der Arzt anhand des Langzeitblutzuckerwerts mit dem HbA1c-Test. Der HbA1c-Wert verrät, wie gut der Patient über die vergangenen acht bis zwölf Wochen durch Insulin oder Medikamente eingestellt war. Denn: Glukose bindet sich über Wochen an den roten Blutfarbstoff Hämoglobin (Hb). Bei einem unzureichend behandelten Diabetes „hängen“ zu viele Glukosemoleküle am Blutfarbstoff.
Mehr lesen: IPF-Faltblatt „Blutzucker- und Cholesterintests“
Studien für Diabetiker – mitmachen möglich!
Zu Diabetes forschen auch in Deutschland viele Wissenschaftler an unterschiedlichen Einrichtungen. Diabetiker und Angehörige können an bestimmten Studien teilnehmen. Eine Übersicht finden Interessierte auf der Webseite des Deutschen Diabetes-Zentrums und des Kompetenznetzes Diabetes.

Selbstmanagement bei Diabetes
Verantwortung übernehmen für die Gesundheit
Den Blutzucker- oder Glukosewert messen, auf die Ernährung achten, für Bewegung sorgen – wer so gut und so lange wie möglich mit seiner Diabeteserkrankung leben möchte, muss viel Eigenverantwortung und Disziplin mitbringen. Der persönliche Einsatz lohnt sich aber. Wissenschaftler fanden in einem Forschungsprojekt am Deutschen Zentrum für Diabetesforschung (DZD) heraus: Patienten, die sich und ihre Krankheit engagiert und sorgfältig managen, haben deutlich bessere HbA1c-Werte – und sterben deutlich seltener an Folgeerkrankungen des Diabetes.
Nach der Diagnose zur Schulung!
Diabetiker sollten unmittelbar nach der Diagnose spezielle Schulungen nutzen. Dort lernen sie mit anderen Betroffenen, wie Blutzucker- oder Glukosemessgeräte funktionieren, wie sie ihren Blutzucker oder Glukosewert selbst prüfen, die Messwerte richtig deuten und sich korrekt Insulin spritzen.
Was tun bei Unterzuckerung?
Die Unterzuckerung (Hypoglykämie) gehört zu den schwerwiegendsten Komplikationen bei Diabetes. Wenn der Blutzuckerspiegel steil abfällt, treten Symptome wie Herzrasen, Zittern oder Heißhunger auf. In schweren Fällen kommen neurologische Störungen beim Sprechen, Sehen und Bewegen hinzu. Unbehandelt kann Unterzuckerung sogar zu einem Koma führen.
Als Gegenmaßnahme empfehlen Experten des Deutschen Diabetiker Bundes, bei den ersten Anzeichen schnell wirksame Kohlenhydrate zu sich zu nehmen. Dafür eignen sich Traubenzucker, zuckerhaltige Limonaden, Säfte oder Cola-Getränke (keine Light-Getränke!). Fetthaltige Süßigkeiten wie Schokolade oder Sahneeis wirken nicht schnell genug: Das Fett verzögert die Zuckeraufnahme ins Blut.
Blutzucker- und Glukoseselbstmessung unverzichtbar
Ein wesentlicher Baustein für erfolgreiches Diabetes-Selbstmanagement ist die Blutzucker- und Glukoseselbstmessung. Sie zeigt den Betroffenen so unmittelbar wie kein anderes Behandlungsinstrument, ob ihre Bemühungen um stabile Blutzucker- oder Glukosewerte erfolgreich sind, und helfen ihnen dabei, Hypoglykämien zu vermeiden. Aus diesem Grund leben auch Typ 2-Diabetiker, die Tabletten zur Anregung der Insulinproduktion einnehmen, mit Selbstmessungen gesünder: Sie sind besonders anfällig für Unterzuckerungen.
Was ein Blutzuckermessgerät können muss, legt das Deutsche Institut für Normung (DIN) fest. Die Anforderungen an Blutzuckermesssysteme wurden mit der ISO-Norm 15197 noch einmal verschärft: Die Geräte müssen nun noch genauer die Blutzuckerwerte messen und für Patienten auch ohne vorherige Einweisung gut zu handhaben sein.
Für Typ 1- und Typ 2-Diabetiker, die mit Insulin behandelt werden, übernehmen die gesetzlichen Krankenkassen die Kosten für Blutzuckermessgeräte und die erforderlichen Teststreifen. Dabei gelten keine Obergrenzen für die Menge der Teststreifen: Der Arzt kann frei entscheiden, was medizinisch erforderlich ist. Auch gibt es keine verbindlichen Vorgaben der Kassen, welche Testgeräte der Arzt verschreiben muss.
Quelle:Diabetes-Forum
yp 2-Diabetikern, die kein Insulin spritzen, dürfen Geräte und Teststreifen seit einem Beschluss des Gemeinsamen Bundesausschusses (G-BA) von 2011 nur in besonderen Fällen verordnet werden. Auch hier gilt: Der Arzt entscheidet, ob Patienten die Kriterien erfüllen. Betroffene sollten mit ihrem Arzt klären, ob sie Anspruch auf die Teststreifen haben.
Quelle: Diabetes-Forum
Darauf müssen Sie achtenFehlerquellen
Auch das sensibelste Messgerät schützt nicht vor Fehlmessungen. Oft stecken jedoch Anwenderfehler hinter den falschen Werten:
So können die Teststreifen nur genug Blut für eine Messung aufnehmen, wenn sie den Bluttropfen aufsaugen können. Blut auf die Streifen zu tropfen oder die Teststreifen auf den Einstich zu pressen, führt daher zu falschen Werten.
Wer seine Fingerkuppe zusammenquetscht, um ausreichend Blut auf den Teststreifen zu bringen, riskiert ebenfalls falsch-niedrige Werte, weil Gewebeflüssigkeit mit auf den Teststreifen gerät und die Blutprobe „verwässert“. Richtig: Die Fingerkuppe leicht massieren, bis nach dem Stich genug Blut fließt.
Die Einstichstelle müssen Diabetiker vor dem Piks übrigens nicht desinfizieren. Wenn doch, dann bitte warten, bis das Mittel vollständig in die Haut eingetrocknet ist. Sonst können wiederum falsch-niedrige Werte die Folge sein.
Digitalisierung und Diabetes-SelbstmanagementLabortests unter der Haut
Neben den Selbstmessgeräten erobern im Zuge der Digitalisierung auch andere diagnostische und therapeutische Anwendungen das Diabetes-Selbstmanagement. Apps etwa helfen dabei, ein digitales Diabetes-Tagebuch zu führen oder den Kohlenhydrat-Anteil im Mittagessen abzuschätzen. Für die Messung des Glukosespiegels rechnen Fachärzte damit, dass immer stärker Systeme zum Einsatz kommen, die auf Teststreifen und Blutprobe verzichten – sie verlagern die diagnostische Leistung des Labortests sozusagen „unter die Haut“.
CGM – dauerhafte Überwachung und Hypoglykämie-Alarm
Die sogenannte kontinuierliche Glukosemessung (CGM) wertet über eine dünne Nadel im Unterhautfettgewebe tausendfach pro Tag den Glukosewert aus. Dafür machen sich Sensoren zunutze, dass in der Zellzwischenflüssigkeit Glukose – der sogenannte Zellzucker – gemessen werden kann. Die Daten sendet das System drahtlos auf ein Auslesegerät, zum Beispiel das Smartphone. Dort können die Patienten die Werte einfach ablesen. Droht eine Unterzuckerung, schlägt das System Alarm und die Betroffenen können Insulin nachspritzen. Studien zeigen: CGM kann bei Patienten, die sehr stark auf Insulin angewiesen sind, tatsächlich Unterzuckerungen reduzieren. Wichtig ist jedoch, dass das Gerät korrekt kalibriert wird. Seit Mitte 2016 gehört das CGM zu den Leistungen der vertragsärztlichen Versorgung.

Blutzuckerkontrolle per Scanner: FGM
Einen anderen Ansatz wählt das Flash Glucose Monitoring (FGM). Dieses System misst die Glukosekonzentration ebenfalls in der Gewebeflüssigkeit, sendet die Daten jedoch nicht weiter. Stattdessen lesen die Patienten den Glukosewert einfach mit einem Scanner aus – der je nach Produkt auch als App auf dem Smartphone installiert werden kann. Anders als CGM-Systeme warnen FGM-Systeme nicht vor Unterzuckerungen. Der Stich in den Finger entfällt jedoch auch bei FGM. Einige Krankenkassen übernehmen die Kosten für FGM-Systeme bereits.
Das könnte Sie auch interessieren

Nierenversagen: jeder fünfte Fall wegen Bluthochdruck

Holiday Heart Syndrom: 12 bis 36 Stunden nach dem Feiern

Typ-2-Diabetes: fünf von zehn Erwachsenen in Deutschland mit Vorstufen

Vorhofflimmern: bis zu 100 Schläge mehr pro Minute