HPV Vorsorge gegen Gebärmutterhalskrebs
HPV – diese drei Buchstaben stehen für Humane Papillom Virek, eine der weltweit häufigsten sexuell übertragbaren Infektionen (STI). Zu den über 150 Typen des HP-Virus gehören auch solche, die Gebärmutterhalskrebs auslösen. Seit Anfang 2020 ergänzt ein Test auf HPV die Krebsvorsorgeuntersuchungen für Frauen.
zuletzt aktualisiert: Februar 2020

HPV ist nicht gleich HPV
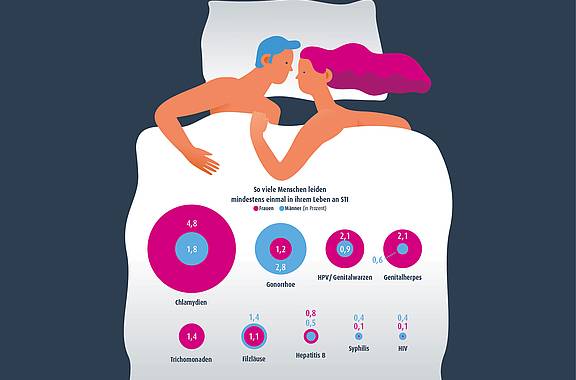
Experten schätzen, dass sich 60 bis 80 Prozent aller sexuell aktiven Menschen schon einmal mit Humanen Papillomaviren (HPV) angesteckt haben. Sie können unter anderem Genitalwarzen (Kondylome) verursachen. In Deutschland werden pro Jahr bei 170 von 100.000 Einwohnern Genitalwarzen (Kondylome) festgestellt. Bereits winzige Hautschuppen der Warzen reichen aus, um sich mit HPV zu infizieren.
Gelangen die Hautpartikel in Kontakt mit Verletzungen auf der Haut oder auf den Schleimhäuten, setzen sich die Viren auch in den bis dahin gesunden Geweben fest. Sind sie in der Harnröhre des Mannes angesiedelt, kann auch Sperma ansteckend sein.
Es gibt mehr als 150 Typen des HP-Virus. Viele davon sind für die Gesundheit ungefährlich. Sie besiedeln Hautzellen und verursachen gewöhnliche Warzen, etwa an Händen und Füßen oder im Gesicht. Das ist zwar lästig, aber völlig harmlos. Manche der Viren befallen jedoch auch die Zellen der Schleimhäute. Mediziner unterscheiden bei diesen Typen zwischen Niedrigrisiko-Viren (NR-HPV) und Hochrisiko-Viren (HR-HPV). Die gutartigen Kondylome entstehen vor allem durch den Kontakt mit NR-HPV der Typen 6 und 11. Infektionen mit HR-HPV steigern hingegen das Krebsrisiko.
Gebärmutterhalskrebs und HPV
Mediziner und Wissenschaftler sind sich einig: Chronische Infektionen mit HR-HPV sind die Hauptursache für Gebärmutterhalskrebs. In fast allen bösartigen Tumoren des Gebärmutterhalses (über 99 Prozent) befinden sich DNA-Spuren dieser Viren. Auffällig: Die Mehrzahl der bösartigen Gewebeveränderungen (etwa 70 Prozent) geht auf die beiden Hochrisikotypen HPV 16 und 18 zurück. Umso wichtiger ist es, diese Ursachen bei der Krebsvorsorge zu berücksichtigen – etwa mit einem HPV-Screening im Rahmen der gesetzlichen Vorsorgeuntersuchungen. Den Zusammenhang zwischen beiden Erkrankungen hatte der Virologe Harald zur Hausen entdeckt und nachgewiesen. 2008 erhielt er für seine Forschung den Nobelpreis für Medizin.
Durch HPV ausgelöste Karzinome: Expert*innen fordern weitere Screenings
Erfreulich: Dank Impfungen und regelmäßigen Vorsorgeuntersuchungen tritt Gebärmutterhalskrebs seit Beginn der 2.000er-Jahre deutlich seltener auf. Laut einer Studie von US-amerikanischen Wissenschaftler*innen zeigt sich jedoch, dass die Zahl anderer durch HPV verursachten Tumoren ansteigt. Dazu gehören etwa Hautkrebs im Rachen, an Vulva, Vagina und Penis. Diese Krebserkrankungen stehen nach Ansicht der Forscher*innen in bis zu 75 Prozent der Fälle in einem Zusammenhang mit einer HPV-Infektion auszugehen. Für diese Karzinome gibt es jedoch keine klaren Empfehlungen zu Screening und Impfung.
Auf Grundlage des US-amerikanischen Krebsregisters stellten die Wissenschaftler*innen fest:
- Anal- und Rektumkarzino traten um 2,75 Prozent (Frauen) bzw. 1,71 Prozent (Männer) pro Jahr häufiger auf;
- Hautkrebs im Rachen entwickelte sich bei Männern um 2,71 Prozent häufiger.
Die Studienautor*innen halten daher weitere Screening-Strategien für notwendig.
Quelle:
Wissenswertes zu Hochrisiko-HP-Viren
Ebenso wie die NR-HPV werden auch die HR-HPV beim Sex übertragen. Das gilt für Geschlechtsverkehr ebenso wie für orale Praktiken. Kondome können vor einer Ansteckung schützen. Tückisch: Im Gegensatz zu Infektionen mit NR-HPV, die sich durch Warzen bemerkbar machen, verlaufen Ansteckungen mit HR-HPV in der Regel ohne Symptome. Daher bleiben sie ohne HPV-Test meist unbemerkt.
Vor allem junge Menschen stecken sich mit HPV an, denn sie leben ihre Sexualität in der Regel aktiver aus. In Deutschland sind aktuellen Studien zufolge 23 von 100 Frauen im Alter von 26 Jahren mit HR-HPV-Typen infiziert. Bei den 30- bis 39-Jährigen sind es noch sechs von 100. Für Männer in Deutschland liegen keine gesicherten Daten vor. Das Deutsche Krebsforschungszentrum (DKFZ) errechnet aus der aktuellen internationalen Studienlage, dass bis zu 65 von 100 Männern HP-Viren in sich tragen. Bei den Hochrisikotypen liegt die Rate bei bis zu 35 von 100.
Eine HPV-Impfung schützt wirksam vor den gefährlichsten HPV-Typen und senkt damit das Risiko für diese Krebserkrankungen. Für den bestmöglichen Schutz sollte die Impfung ihre Wirkung bereits vor dem ersten sexuellen Kontakt entfalten können. Darum empfiehlt die Ständige Impfkommission (STIKO) die HPV-Impfung für Mädchen und Jungen im Alter zwischen sieben und 14 Jahren. Jugendliche, die bis zum Alter von 15 Jahren noch nicht gegen HPV geimpft worden sind, sollten die Impfung möglichst bald und noch vor dem 18. Geburtstag nachholen. Die Kosten für die Impfung tragen die Krankenkassen.
WICHTIG: Die Impfung bietet keinen vollständigen Schutz vor Gebärmutterhalskrebs und ersetzt nicht die regelmäßigen Krebsvorsorgeuntersuchungen!
Gut zu wissen: Vorsorgeuntersuchungen nutzen!
Wenn eine Infektion mit HR-HPV vorliegt, entsteht daraus nur selten Krebs, so das Deutsche Krebsforschungszentrum (DKFZ). Wer regelmäßig Vorsorgeuntersuchungen nutzt, dem bleibt zumeist ausreichend Zeit, Krebsvorstufen aufspüren und wenn nötig entfernen zu lassen. Die Krankenkassen übernehmen für alle Frauen in Deutschland ab einem Alter von 20 Jahren die Kosten für eine gynäkologische Vorsorgeuntersuchung pro Jahr. Dazu gehört auch der Pap-Test: Der Arzt entnimmt mit einem kleinen Spatel Zellen von Gebärmuttermund und -hals. Im Labor untersuchen Pathologen diese Abstriche auf Zellveränderungen (zytologische Untersuchung).

Der HPV-Test
Fragen und Antworten zum HPV-Test
Wie beim Pap-Test entnehmen die Gynäkologen Zellen aus dem Bereich des Gebärmutterhalses. Diese werden im Labor auf HPV-Erbgut (DNS) oder deren Aktivität (RNS) untersucht.
Die molekulare Zelluntersuchung stellt sehr zuverlässig fest, ob eine Infektion mit HP-Viren vorliegt und zeigt, ob es sich um HR-HPV-Typen handelt. Der Test gibt keine Auskunft darüber, ob bzw. in welchem Grad sich Zellen verändert haben.
Die Deutsche Gesellschaft für Gynäkologie und Geburtshilfe (DGGG) empfiehlt in ihrer derzeitigen Behandlungsleitlinie* einen HPV-Test, wenn der Pap-Test leichte oder mäßige Veränderungen nachweist, die weiter abgeklärt werden müssen. Bestätigt der HPV-Test eine Infektion mit HR-HPV, sollten sich Betroffene alle sechs Monate untersuchen lassen.
*Die Leitlinie wird zurzeit überarbeitet.
Die Deutsche Gesellschaft für Gynäkologie und Geburtshilfe (DGGG) empfiehlt in ihrer Behandlungsleitlinie* den HPV-Test für Frauen ab 30 Jahren als ergänzende Untersuchung, auch wenn deren Pap-Test keine Veränderungen nachweist. Hintergrund: Vor dem 30. Lebensjahr sind HPV-Infektionen so häufig, dass ein Test keine besondere Aussagekraft hätte. Sollte bei einer Patientin ab 30 Jahren der Test auf HR-HPV positiv ausfallen, kann der Arzt mit einem speziellen Mikroskop den äußerlich sichtbaren Teil des Gebärmutterhalses auf Gewebeveränderungen untersuchen (Kolposkopie). So steigt die Wahrscheinlichkeit, Vorstufen von Krebs früher zu entdecken.
*Die Leitlinie wird zurzeit überarbeitet.
Nur der Pap-Test zeigt, ob und in welchem Umfang Zellen durch HR-HPV geschädigt sind. Viele Studien sprechen dafür, beide Testverfahren zu kombinieren. Die Projektgruppe Zervita am Institut für Frauengesundheit Baden-Württemberg geht davon aus, dass so zu fast 100 Prozent sichergestellt werden kann, dass „keine höhergradige Gewebeveränderung und kein Gebärmutterhalskrebs vorliegt und in den folgenden sechs Jahren auch nicht auftreten wird“.

60 bis 70 Prozent mehr Schutz mit HPV-Screening
2013 wertete ein internationales Wissenschaftlerteam in einer großen europäischen Studie, die unter anderem von der Europäischen Union unterstützt wurde, Daten aus Schweden, Großbritannien, Italien und den Niederlanden aus. Sie kamen zu einem sehr deutlichen Ergebnis: Das HPV-Screening schützt um 60 bis 70 Prozent besser vor Gebärmutterhalskrebs als der Pap-Test allein. Die Forscher um Studienleiter Dr. Guglielmo Ronco vom Zentrum für Krebsepidemiologie und Prävention der Universität Turin empfehlen: Vom 30. Lebensjahr an sollte Frauen ein HPV-basiertes Screening mindestens alle fünf Jahre angeboten werden. Fällt der Test positiv aus, soll eine zytologische Untersuchung folgen.
HPV-Screening: So läuft das HPV-Screening ab
Alle gesetzlich krankenversicherten Frauen ab dem Alter von 20 Jahren können am HPV-Screening teilnehmen. Die Krankenkassen versenden Informationsschreiben zur Teilnahme. Natürlich erhalten auch Frauen, die (noch) kein Informationsschreiben erhalten und zu den Anspruchsberechtigten zählen, entsprechende Vorsorgeuntersuchungen bei ihrer Frauenärztin.
Persönliche und regelmäßige Informationen zur Teilnahme am Programm
- Gesetzlich krankenversicherte Frauen im Alter von 20 bis 65 Jahren werden zukünftig persönlich und regelmäßig über die Möglichkeit zur Teilnahme am Krebsfrüherkennungsprogramm informiert.
- Sie erhalten von ihrer Krankenkasse alle fünf Jahre ein Anschreiben mit näheren Erläuterungen zum Programm und zum Nutzen und den Risiken der angebotenen Untersuchungen.
- Da für die vorgesehene Evaluation des Programms auch personenbezogene Daten verarbeitet werden sollen, werden die Frauen zudem über die geplante Datenerhebung und -verarbeitung und das hierzu bestehende Widerspruchsrecht informiert.
- Die Krebsfrüherkennungsuntersuchungen können von den Frauen auch unabhängig von den Anschreiben der Krankenkassen und über das 65. Lebensjahr hinaus in Anspruch genommen werden.
Altersabhängige Untersuchungsangebote
können wie bislang einmal jährlich eine zytologische Untersuchung mittels des sogenannten Pap-Tests wahrnehmen. Dabei wird ein Abstrich vom Gebärmutterhals entnommen und auf veränderte Zellen untersucht. Je nach Ergebnis können sich weitere Untersuchungen anschließen: eine weitere zytologische Untersuchung, ein Test auf genitale Infektionen mit humanen Papillomaviren (HPV-Test) oder eine Kolposkopie (Spiegelung) des Gebärmutterhalses.
wird statt der derzeitigen jährlichen zytologischen Untersuchung – zukünftig alle drei Jahre eine Kombinationsuntersuchung (Ko-Testung), bestehend aus Pap-Abstrich und HPV-Test, angeboten. Ein vom Gebärmutterhals entnommener Abstrich wird hierbei sowohl auf HP-Viren als auch auf Zellveränderungen untersucht. Je nach Ergebnis können sich weitere Untersuchungen anschließen: eine weitere Ko-Testung oder eine Kolposkopie des Gebärmutterhalses.
haben neben den genannten Tests zudem Anspruch auf eine jährliche klinische Untersuchung. Dabei tatstet die Gynäkologin wie bisher auch die Brust ab, untersucht die Scheide von außen und innen und sucht mittels Tastuntersuchung nach Auffälligkeiten an Gebärmutter und Eierstöcken.
Quelle: Gemeinsamer Bundesausschuss
Das könnte Sie auch interessieren
Interessante Webseiten
- Deutsches Krebsforschungszentrum (DKFZ): HPV und Gebärmutterhalskrebs
- Krebsinformationsdienst (KID) des Deutschen Krebsforschungszentrums (DKFZ):
Faltblatt HPV - Robert Koch-Institut (RKI)
- Ständige Impfkommission (STIKO): Fragen und Antworten zur HPV-Impfung
- Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG):
HPV und Gebärmutterhalskrebs - Zervita – Informationen zu Gebärmutterhalskrebs und HPV
- Bundeszentrale für gesundheitliche Aufklärung (BZgA) zu HPV