Krank, ohne es zu merken Hepatitis
Die Leber ist das größte Organ des Menschen. Sie wiegt 1.500 bis 2.000 Gramm und befindet sich im rechten Oberbauch. Sie ist ein zentrales Stoffwechselorgan, speichert Nährstoffe sowie Zucker und spielt bei der Entgiftung eine wesentliche Rolle. Umso gravierender sind die Auswirkungen, wenn sich die Leber entzündet. Häufigste Ursache für eine Leberentzündung ist die Virushepatitis – eine Gruppe von Infektionskrankheiten unter der Bezeichnung Hepatitis A, B, C, D und E. Zunächst bleibt eine solche Erkrankung oft unbemerkt, doch kann sie zu nachhaltigen Schädigungen führen. Prävention und Früherkennung sind da alles.
Zuletzt überarbeitet September 2021
Verbreitung von Hepatitis
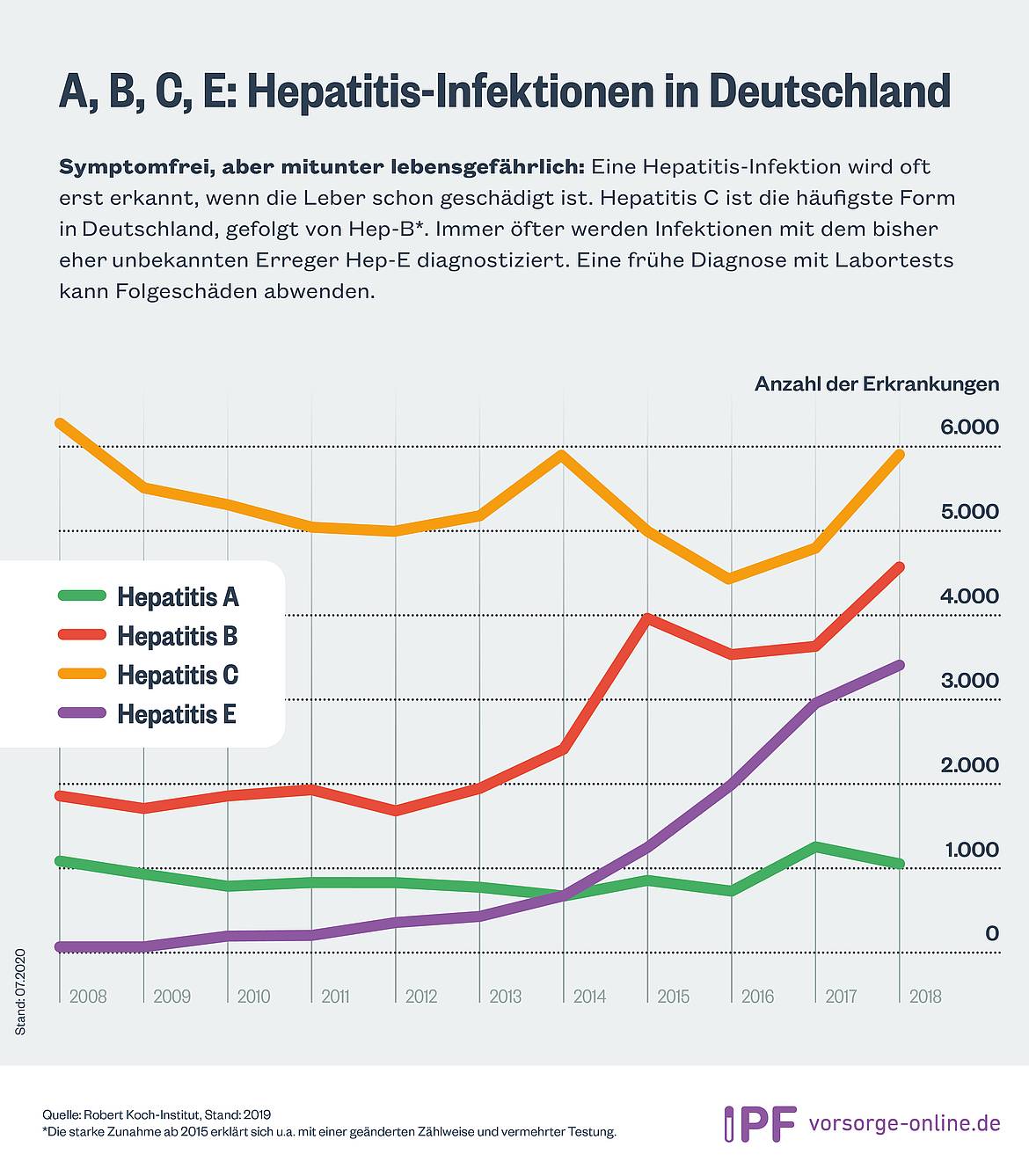
Die Weltgesundheitsorganisation WHO schätzt, dass weltweit 325 Millionen Menschen mit einer Virushepatitis leben, davon 257 Millionen Menschen mit chronischer Hepatitis-B- und 71 Millionen Menschen mit einer chronischen Hepatitis-C-Infektion. Allein in Deutschland leiden schätzungsweise zwei Millionen Menschen an einer chronischen Lebererkrankung. Die Leberzirrhose (narbige Leberveränderung) zählt bei Erwachsenen im Alter zwischen 30 und 50 Jahren zu den vier häufigsten Todesursachen. Eine Erhebung des IPF auf Basis von Daten des Robert Koch-Instituts (RKI) im Sommer 2020 zeigte auch, dass die Infektionen mit Hepatitis-Viren der Gattung B,C,D und E in Deutschland seit den letzten Jahren stetig ansteigen.
Funktion der Leber
Die Leber – das größte innere Organ des Menschen – sorgt für einen intakten Stoffwechsel im Körper. Hier werden wichtige Eiweiße produziert, die unter anderem für die Blutgerinnung und das Immunsystem nötig sind.In der Leber werden zudem Giftstoffe abgebaut, bevor sie in den großen Blutkreislauf gelangen, und Nahrungsbestandteile werden weiterverarbeitet. Außerdem produziert die Leber Gallenflüssigkeit. Sie transportiert die Abbaustoffe der roten Blutkörperchen (Gallenfarbstoffe) und ermöglicht die Fettaufnahme. Doch die Leber ist gefährdet: durch übermäßigen Alkoholkonsum, vor allem aber durch die Viruserkrankungen Hepatitis A, Hepatitis B, Hepatitis C, Hepatitis D und Hepatitis E. Hier existiert eine große Dunkelziffer.
Was ist Hepatitis?
Hepatitis-Erkrankungen können durch virusbedingte Leberinfektionen hervorgerufen werden und sind hochinfektiös. Die Symptome ähneln denen eines grippalen Infekts: Müdigkeit, Oberbauchbeschwerden, Übelkeit, Fieber und zum Teil Gelbsucht. Vorsicht ist vor allem bei den Hepatitis-B-, Hepatitis-C, Hepatitis-D und Hepatitis-E-Infektionen geboten. Hier kann die Krankheit einen chronischen Verlauf nehmen, gefährliche Folgen einer chronischen Virushepatitis sind häufig Leberzirrhose und Leberzellkrebs. Unbehandelt kann eine Hepatis B, C, D und manchmal auch E schon nach wenigen Jahren tödlich enden. Impfungen gibt es gegenwärtig nur gegen Hepatitis A und B, aufgrund der besonderen Struktur des Hepatitis-C-Virus verzögert sich hier die Impfstoffentwicklung.
Hepatitis A bis E
Am häufigsten stecken Menschen in Deutschland sich mit Hepatitis A an – in der Regel auf Reisen. Hepatitis A wird fäkal-oral übertragen, z. B. über Toiletten, gemeinsam benutzte Handtücher, aber auch durch verschmutztes Trinkwasser, nicht gekochte Nahrungsmittel oder Muscheln. Übertragung durch Blutkontakt ist ebenfalls möglich. Symptome sind plötzlich einsetzendes Fieber, Unwohlsein, Brechreiz und abdominale Beschwerden, einige Tage später gefolgt von Gelbsucht.
Gegen Hepatitis A gibt es eine Impfung. Hatte jemand bereits einmal eine Hepatitis-A-Infektion, dann genießt er einen lebenslangen Schutz gegen diese Krankheit. Impfungen sind in diesem Fall nicht mehr nötig. Doch oft wissen die Urlauber nicht, ob sie eine solche Infektion hatten. Ob sie immun sind oder ob eine Impfung nötig ist, darüber verschafft ein Labortest Klarheit, bei dem eine Blutprobe auf entsprechende Antikörper untersucht wird.
In Deutschland gibt es ca. 200.000 bis 500.000 Träger*innen des HBV. Weltweit ist das Virus für 50–60 Prozent aller Leberzellkrebsfälle verantwortlich. Die Ansteckung mit dem Virus erfolgt in erster Linie durch Sexualkontakte. Allerdings kann gelegentlich auch eine Infektion durch Blutkontakt, beispielsweise durch Spritzen und Nadeln sowie Tattoos oder Piercings, seltener durch Bluttransfusionen, erfolgen. Das Virus kann sieben Tage außerhalb des Körpers überleben. Erkrankte sind hochgradig ansteckend. Die Krankheit führt zu Funktionseinschränkungen der Leber, da der Gallenfarbstoff nicht mehr normal ausgeschieden werden kann. In vielen Fällen färbt sich bei den Erkrankten die Haut gelb („Gelbsucht“).
Im Gegensatz zu Hepatitis A ist die Infektion mit dem Virustyp B wesentlich gefährlicher. Bei fast 90 Prozent der erkrankten Säuglinge und Kleinkinder führt die Infektion zu einer chronischen Leberschädigung und einer verminderten Lebenserwartung. Deswegen werden alle Babys in Deutschland gegen Hepatitis B geimpft. Die chronische Hepatitis-B-Infektion gilt auch als eine der Ursachen des Leberzellkarzinoms. Als Therapie gegen Hepatitis B werden wirksame Medikamente und Interferone verordnet. Mittlerweile kann fast jeder Patient behandelt werden, sodass eine Viruskontrolle erreicht wird.
Hepatitis C (HCV) betrifft je nach Schätzung zwischen 300.000 und 500.000 Menschen in Deutschland, ist jedoch bei den wenigsten diagnostiziert. Auch Hepatitis C ist weltweit verbreitet. Die Ansteckung erfolgt zumeist über direkten oder indirekten Blutkontakt oder andere Körperflüssigkeiten. Dazu gehört auch das Stechen von Tattoos und Piercings. Die Symptome sind auch hier ähnlich denen des grippalen Infektes. Bei Hepatitis C vermehren sich die Viren in der Leber und werden von den Leberzellen ins Blut freigesetzt. Nur bei 20 Prozent der Erkrankten kann das körpereigene Immunsystem die Viren erfolgreich bekämpfen.
Bei knapp 80 Prozent nimmt die Hepatitis C einen chronischen Verlauf. Hat das Hepatitis-C-Virus eine chronische Leberentzündung hervorgerufen, werden ständig neue Leberzellen infiziert. Weiße Blutkörperchen vernichten zwar die abgestorbenen und infizierten Leberzellen, die Hepatitis-C-Viren können sie jedoch nicht bekämpfen. Die abgestorbenen Leberzellen werden später durch Binde- oder Narbengewebe ersetzt. Im Frühstadium nennen Mediziner*innen dies Leberfibrose, später dann Leberzirrhose. Das Narbengewebe bei einer Zirrhose kann vom Körper nicht mehr in Lebergewebe umgewandelt werden. Es gibt inzwischen moderne Medikamente, die Heilungschancen bei Hepatitis C bieten.
Hepatitis-D-Virus (HDV)-Infektionen treten nur bei Personen auf, die mit HBV infiziert sind, da das HDV zur Vervielfältigung ein HBV benötigt. Das HDV ist zugleich das kleinste aller bekannter Viren. Die Übertragung des HDV erfolgt wie beim HBV sexuell oder durch kontaminiertes Blut oder kontaminierte Blutprodukte. Die Ko-Infektion von HDV und HBV kann in 70 bis 90 Prozent der Fälle zu einer schwereren Erkrankung und einem schlechteren Verlauf führen.
Die chronische Hepatitis Delta gilt als die schwerste Form der chronischen Virushepatitis, da im Verlauf ein besonders hohes Risiko für Leberzirrhose und Leberzellkarzinome besteht. Die Häufigkeit dieser Krankheit ist noch nicht gut untersucht. Hepatitis D kommt überall auf der Welt vor. Es wird angenommen, dass etwa 15 bis 25 Millionen weltweit mit HDV chronisch infiziert sind, in Deutschland etwa 30.000. Die Anzahl der gemeldeten Fälle hierzulande hat sich zwischen 2015 und 2019 verdreifacht. Positive Nachricht: Hepatitis-B-Impfstoffe schützen auch vor HDV-Infektionen. Das in Deutschland entwickelte und im August 2020 von der EU-Kommission zugelassenes Medikament Hepcludex (Wirkstoff Bulevirtide) ist der erste Vertreter der sogenannten „Entry Inhibitoren“ für Hepatitis D und hindert Hepatitis D- und auch -B-Viren (HDV und HBV) am Eindringen in die Zellen. Der Nachweis erfolgt über Antikörper gegen HDV vom Typ IgG und IgM im Blut.
Die Antikörper-Diagnostik ist nach wie vor Goldstandard. Für den Nachweis des HDV wird auch das ELISA-Verfahren („Enzyme-linked Immunosorbent Assay“) sowie Chemilumineszenz-Assays (CLIA) eingesetzt. Mittels einer HDV-RNA-PCR kann virale HDV-RNA im Blut nachgewiesen werden. Bei der HDV-RNA-PCR handelt es sich um ein molekulares Diagnoseverfahren (sogenannte Polymerase-Kettenreaktion – PCR) zum Nachweis von HDV-Erbgut (RNA) im Blut.
Expert*innen gehen davon aus, dass HEV-Infektionen in Deutschland häufiger sind als gedacht. Übertragungsweg ist der Verzehr von nicht durchgegartem Schweinefleisch, kommerziellen Schweinefleischprodukten oder Wildfleisch, aber auch kontaminiertes Blut, Bluttransfusionen oder Organspenden. Die Symptome sind ähnlich wie bei einer Hepatitis-A-Infektion. Auch diese Krankheit gilt als noch nicht genügend untersucht. Menschen mit einem gesunden Immunsystem haben offenbar bessere Chancen, mit einer HEV -Erkrankung fertig zu werden, als immunsupprimierte Personen (z. B. Organtransplantierte). Chronische HEV-Infektionen verursachen eine fortschreitende Lebererkrankung.
In Deutschland stehen zur Diagnostik einer Hepatitis E Antikörpertests und PCR-basierte Techniken zum direkten Nachweis der HEV-RNA zur Verfügung. Ein in China entwickelter Impfstoff steht bereits zur Verfügung (Hercolin), er wurde aber bislang von der Europäischen Arzneimittel-Agentur noch nicht evaluiert.
Gut zu wissen
Hepatitis: Wer ist gefährdet?
Treffen kann es jeden. Hepatitis B und C treten weltweit auf. Hepatitis A hauptsächlich in tropischen Ländern. Deswegen sollten zum Schutz der eigenen Gesundheit grundsätzlich einige Vorsichtsmaßnahmen beachtet werden:
- In tropischen Ländern mit niedrigem Hygienestandard die Nahrungsmittel und das Trinkwasser vor dem Verzehr abkochen.
- Bei hygienisch nicht einwandfreien medizinischen Eingriffen lieber auf diese verzichten (z. B. Schönheitsoperationen im Ausland).
- Vorsicht bei Tattoo- und Piercingstudios mit zweifelhafter Hygiene!
- Ungeschützten Geschlechtsverkehr vermeiden, insbesondere mit häufig wechselnden, fremden Partnern.
Welche Tests werden gemacht? - Hepatitis-Diagnose
Hinweise auf eine mögliche Infektion erhält der Haus- oder Facharzt durch die Untersuchung von Urin, der oft dunkel ist, oder von Stuhl, der oft grauweiß ist. Außerdem kann er mit Ultraschall Veränderungen der Lebergröße erkennen. Bei der weiteren Diagnose der Hepatitis-Erkrankungen hilft allein die Labordiagnostik weiter. Die im Labor ermittelten Leberwerte geben mit Einschränkungen Hinweise auf Entzündungen in der Leber.
Antikörper mit Labortests bestimmen
Eine Diagnose von Hepatitis A, B, C, D und E ist durch den Nachweis von Antikörpern im Blut möglich. Bei Hepatitis A ist dies ein Anti-HAV-Test, bei Hepatitis B muss ein Anti-HBc- bzw. HBsAg-Test gemacht werden. Die Untersuchung umfasst eventuell noch weitere Antikörperuntersuchungen oder Untersuchungen auf Virusbestandteile (molekularbiologische Tests), um festzustellen, ob eine akute, eine überwundene oder eine chronische Hepatitis-B- bzw. -C-Erkrankung vorliegt.
Nukleinsäurediagnostik klärt Infektionsität
Mit der Nukleinsäurediagnostik lässt sich bestimmen, wie ansteckend die Patient*innen sind. Das Hepatitis-C-Virus kann im Blut direkt über seine Erbinformation (RNA) oder indirekt über die Antikörper, die von den weißen Blutkörperchen der Patient*innen gebildet werden, nachgewiesen werden. Wird eine Hepatitis-Infektion festgestellt, sind Ärzt*innen und Labors dazu verpflichtet, den Fall dem zuständigen Gesundheitsamt zu melden.
Screening auf Hepatitis B und Hepatitis C
Versicherte ab 35 Jahren haben künftig einmalig den Anspruch, sich auf die Viruserkrankungen Hepatitis B und Hepatitis C im Rahmen des sogenannten Gesundheits-Check-Up (Gesundheitsuntersuchung) testen zu lassen. Das hat der Gemeinsame Bundesausschuss (G-BA) am 20.11.2020 beschlossen. Damit sollen unentdeckte, weil zunächst symptomlos oder schleichend verlaufende Infektionen mit dem Hepatitis-B-Virus (HBV) oder Hepatitis-C-Virus (HCV) erkannt werden. Das Screening wird im Oktober 2021 Kassenleistung.
HBV: Bluttest auf Virus-Protein und Virus-Erbgut
Beim Screening auf eine Hepatitis-B-Infektion wird das Blut der oder des Versicherten auf das Hepatitis-B-Virus-Oberflächenprotein (HBsAg) untersucht. Wurde das Oberflächenprotein gefunden, wird dieselbe Blutprobe auf HBV-Erbgut (HBV-DNA) zum Nachweis einer aktiven Infektion mit Hepatitis B getestet. Eine aktive Infektion kann mit einer antiviralen Therapie behandelt werden.
HCV: Bluttest auf Antikörper und Virus-Erbgut
Beim Screening auf Hepatitis C werden zunächst HCV-Antikörper gesucht und bei einem positiven Befund dieselbe Blutprobe auf Virus-Geninformationen (Virus-RNA) getestet. Ist keine HCV-RNA nachweisbar, ist die Infektion mit hoher Wahrscheinlichkeit ausgeheilt. Ist eine HCV-RNA nachweisbar, soll direkt mit einer antiviralen Therapie begonnen werden. Vor dem Screening auf Hepatitis B soll der Impfstatus geklärt werden.