Das sollten Sie wissen Volkskrankheit Diabetes
Mehr als 8,5 Millionen Menschen in Deutschland haben Diabetes - pro Jahr kommen 600.000 Neuerkrankungen hinzu. Experten schätzen zudem, dass bei bis zu zwei Millionen Betroffenen die Krankheit zwar schon ausgebrochen, aber noch nicht diagnostiziert ist. Bis zur ersten Diagnose leben Betroffene teilweise jahrelang mit einem unentdeckten Diabetes. Moderne Labordiagnostik unterstützt Menschen dabei, die Krankheit frühzeitig zu entdecken und konsequent zu behandeln. Selbsttests zur Glukosemessung in Kombination mit neuen Diabetes-Technologien ermöglichen es Diabetikern, ihre Gesundheit immer besser selbst zu managen.
Zuletzt überarbeitet Juli 2022
Diabetes auf die Spur kommen
Diabetes mellitus ist eine Stoffwechselkrankheit: Damit der Körper Zucker (Glukose) als Energielieferant verarbeiten kann, produziert die Bauchspeicheldrüse das Hormon Insulin. Wenn die Insulinproduktion gestört ist oder die Zellen das Insulinsignal zur Zuckerverarbeitung nicht wahrnehmen können, sammelt sich Glukose im Blut an – der Blutzuckerspiegel steigt. Diabetes ist eine ernstzunehmende Erkrankung, die mit gravierenden Einbußen anLebensqualität bis hin zu einer verkürzten Lebenserwartung einhergehen kann. Hierbei ist auch an die diabetestypischen Folgeerkrankungen zu denken.
Vor allem starker Durst, große Urinmengen, Gewichtsabnahme trotz guten Appetits, Mattigkeit und Kraftlosigkeit, Juckreiz, Hautentzündungen und Ekzeme, Harnwegsinfektionen, Potenz und Menstruationsstörungen können auftreten. Wer diese Symptome bei sich feststellt, sollte einen Arzt aufsuchen.
Gerade weil die klassischen Symptome (Durst, große Urinausscheidung) beim häufigen Typ-2-Diabetes gar nicht oder eher selten und sehr spät auftreten, sollten Erwachsene einen Blutglukosetest durchführen lassen. Im Rahmen des Früherkennungsprogramms „Check-up-Gesundheit“ der gesetzlichen Krankenkassen können Erwachsene zwischen 18 und 35 Jahren einmalig, ab 35 Jahren im Abstand von drei Jahren einen Vorsorgetest auf Diabetes in Anspruch nehmen. Dabei wird der Nüchternblutzuckerwert bestimmt. Auch im Rahmen der Schwangerschaftsvorsorge erfolgt ein Screening, und zwar auf den sogenannten Gestationsdiabetes (Schwangerschaftsdiabetes) mittels eines oralen Glukosetoleranztests. In beiden Fällen wird Blut entnommen und im Labor analysiert. Die Tests geben sicher Auskunft darüber, ob eine Gefährdung oder Erkrankung vorliegt.
Übergewicht, zu wenig Bewegung, Bluthochdruck, stark erhöhte Blutfettwerte oder ein Typ-2-Diabetiker im engeren Familienkreis gelten als besondere Risikofaktoren. In diesen Fällen empfiehlt es sich, den Blutzucker beim Arzt in kürzeren Abständen bestimmen zu lassen. Eine erhöhte Zuckerausscheidung im Urin kann zwar auch einfach mit einem Teststreifen festgestellt werden. Ein solcher Suchtest reicht für eine genaue Messung jedoch nicht aus.
Diabetes-Hauptformen
Wenn der Körper sich selbst angreift
Typ-1-Diabetes gehört zu den Autoimmunerkrankungen: Die Abwehrzellen zerstören die insulinproduzierenden Zellen in der Bauchspeicheldrüse. Die Krankheit beginnt meistens schon im Kindes- und Jugendalter. Menschen mit Typ-1-Diabetes benötigen von Beginn der Krankheit an Insulin. Typ-1-Diabetes ist die häufigste Stoffwechselerkrankung bei Kindern und Jugendlichen, bis 2026 wird eine Verdopplung der Neuerkrankungen bei Kindern unter 5 Jahren erwartet. Mehr als 32.500 Kinder, Jugendliche und Erwachsene unter 20 Jahren sind davon betroffen.
Insulinproduktion bis zur Erschöpfung
Diabetes Typ 2 Bei einem Typ-2-Diabetes werden die Körperzellen nach und nach unempfindlich für das Hormon Insulin. Dann können sie die Glukose im Blut nicht mehr aufnehmen – es kommt zur Insulinresistenz. Eine erhöhte Insulinresistenz löst eine gesteigerte Insulinproduktion in den B-Zellen der Bauchspeicheldrüse aus. Besteht dieser Zustand längere Zeit, werden die B-Zellen insuffizient und produzieren schließlich zu wenig Insulin. Übergewicht und Bewegungsmangel fördern die Entwicklung eines Typ-2-Diabetes. Diese Form des Diabetes ist am weitesten verbreitet. Etwa 95 % der Diabetiker sind an Diabetes Typ 2 erkrankt. Die Zahl der Erkrankungen steigt stetig. Bei gleichbleibender Entwicklung geht man davon aus, dass in Deutschland im Jahr 2040 über 12,3 Millionen Menschen an Diabetes erkrankt sein werden. Neben der Glukosemessung sind auch Ernährungsumstellung, die Einnahme von Tabletten und die Gabe von Insulin Bestandteile der Therapie von Typ-2-Diabetes.
Neben dem Typ 1 und Typ 2 Diabetes gibt es auch den Gestationsdiabetes, der in der Schwangerschaft auftritt, sowie weitere seltene Diabetesformen.
Risiko schwerer Folgeerkrankungen
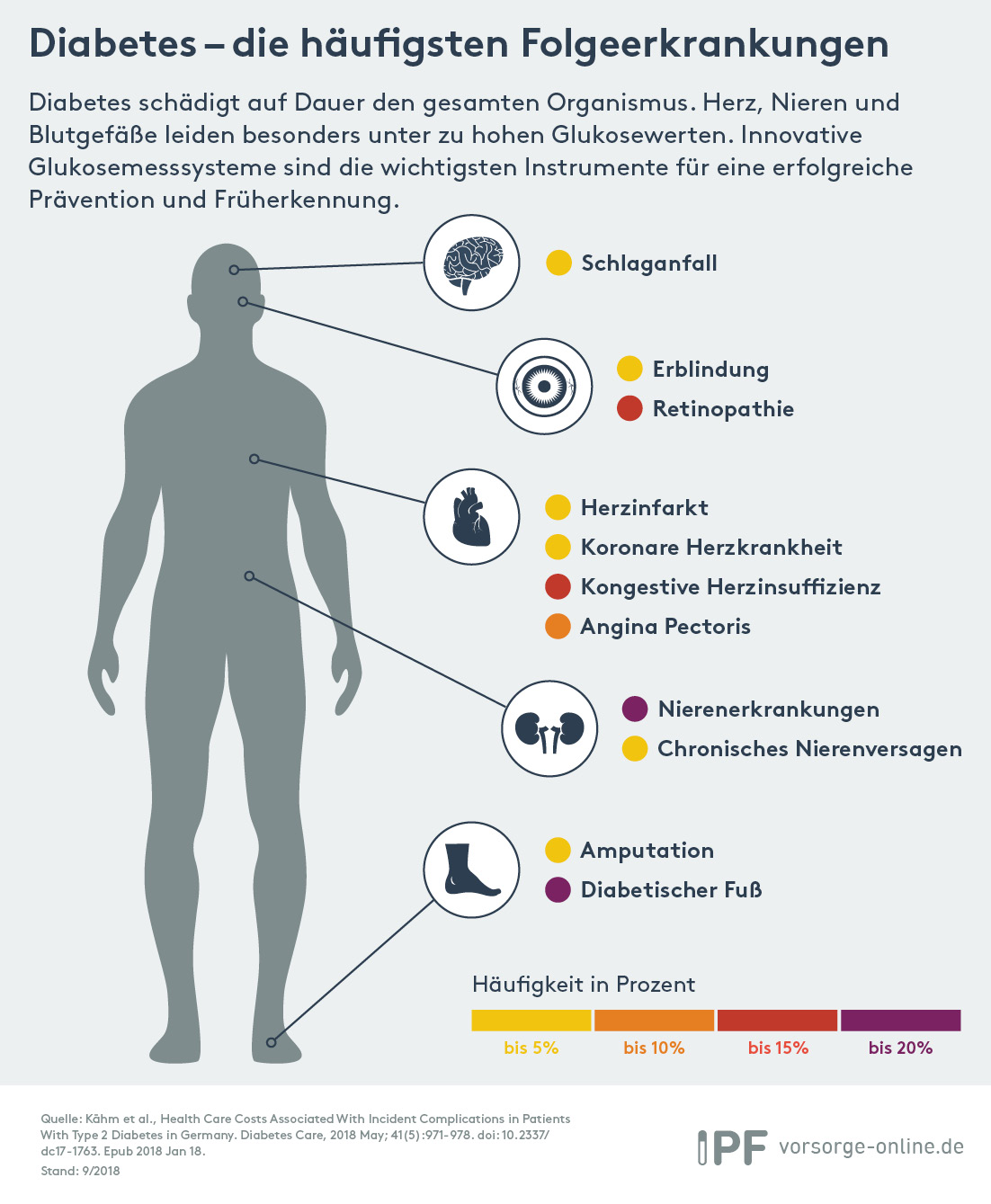
Diabetes kann zu schweren Folgeerkrankungen führen. Je länger der Blutzuckerspiegel unerkannt zu hoch ist, desto größer ist das Risiko. Herzinfarkte, Schlaganfälle, Nerven- und/oder Nierenschäden, Erblindung und Fußamputationen gehören zu den schwersten Folgen. Eine individuelle Therapie in Kombination mit einem gesunden Lebensstil ist notwendig, um Risiken zu mindern und die Lebenserwartung erhöhen.
Diabetes richtig managen
Selbstmessung unverzichtbar
Für den an Diabetes Erkrankten ist die Glukoseselbstmessung ein unverzichtbarer Bestandteil des Therapieregimes. Sie liefert dem behandelnden Arzt nicht nur regelmäßige Informationen. Sie zeigt den Betroffenen – so unmittelbar wie kein anderes Behandlungsinstrument –, ob ihre Bemühungen um stabile Glukosewerte erfolgreich sind. Die Messung hilft ihnen auch dabei, Überzuckerungen (Hyperglykämien) und insbesondere Unterzuckerungen (Hypoglykämien) zu vermeiden. Deshalb ist die Glukoseselbstmessung Voraussetzung für ein erfolgreiches Diabetes-Selbstmanagement.
Messgenauigkeit
Die Messgenauigkeit von Blutzucker- und Glukosemessgeräten ist ein wichtiger Qualitätsaspekt für das Diabetes-Selbstmanagement. Ungenauigkeiten bei der Messung können zu Stoffwechselentgleisungen wie Hypoglykämien und langfristig zu schweren Folgeerkrankungen führen. Der erfolgreiche Einsatz eines Blutzucker- oder Glukosemessgerätes hängt vor allem vom sicheren, gewohnten und eingeübten Umgang des Patienten mit dem Messgerät ab.
Nach der Diagnose zur Schulung!
Diabetiker sollten unmittelbar nach der Diagnose spezielle Schulungen nutzen. Dort lernen sie, wie Blutzucker- oder Glukosemessgeräte funktionieren, wie sie ihren Blutzucker oder Glukosewert selbst prüfen, die Messwerte richtig deuten und sich korrekt Insulin spritzen.
Moderne Diabetesversorgung ist auch digital
In der patientenzentrierten Diabetesversorgung spielen moderne Technologien der Glukosemessung eine wichtige Rolle, um Menschen mit Diabetes und Angehörige der Gesundheitsberufe dabei zu unterstützen, die bestmögliche medizinische Versorgung sicherzustellen und die Beratung - auch aus der Ferne - bestmöglich zu gewährleisten. Neben telemedizinischer Beratung nehmen auch digitale Diabeteslösungen wie z.B. die sogenannten Digitalen Gesundheitsanwendungen (evidenzbasierte Apps) einen zunehmenden Stellenwert in der modernen Versorgung ein.
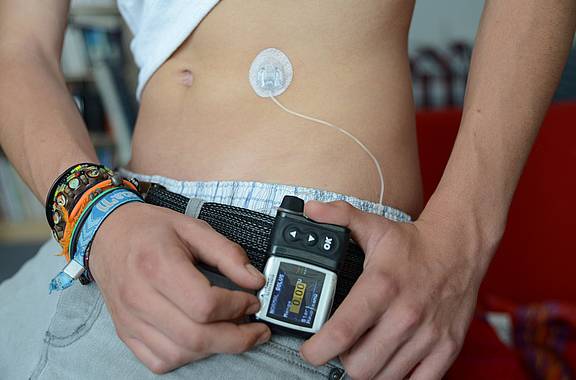
CGM bietet kontinuierliche Hilfen für Patienten und Behandler
Als Ergänzung zur routinehaften kapillaren Glukoseselbstmessung („Pieks in den Finger“) haben sich in der jüngeren Vergangenheit sensorbasierte kontinuierliche Glukosemess- systeme (CGM-Systeme) für Menschen mit Diabetes unter einer intensivierten Insulin- oder Pumpentherapie etabliert. Diese Systeme messen die Glukose im Unterhautfettgewebe und stellen kontinuierlich im Abstand von einer oder wenigen Minuten einen neuen Messwert bereit. Sie analysieren daraus Trends, die es dem Anwender ermöglichen, den zukünftigen Glukoseverlauf abzuschätzen und rechtzeitig darauf zu reagieren. Zusätzlich können Alarme auf behandlungsbedürftige Situationen hinweisen.
Datenmanagement - Grundlage für informierte Kommunikation und die Telemedizin
Mit Hilfe von sicheren webbasierten Datenmanagementsystemen sind die mit den jeweiligen CGM-Systemen erfassten Daten online, ortsunabhängig und häufig sogar in Echtzeit einsehbar. Das schließt auch die vom Patienten selbst dokumentierten Notizen wie z. B. Insulingaben oder Kohlenhydratmengen ein. Wenn der Anwender diese Daten mit dem behandelnden Diabetesteam teilt, können sie gemeinsam das vollständige Glukoseprofil einsehen und auf Basis aussagekräftiger Daten und Berichte inklusive der sogenannten „Time in Range“ (Zeit im Zielbereich) individuelle Therapieentscheidungen treffen. Der Patient behält selbstverständlich die Hoheit über seine Daten, da er entsprechende Datenzugriffsrechte an Dritte selbst vergibt oder diese entzieht.
Was die Krankenkassen bezahlen
Kostenübernahme für insulinpflichtige Diabetiker
Für Typ-1- und Typ-2-Diabetiker, die mit Insulin behandelt werden, übernehmen die gesetzlichen Krankenkassen die Kosten für Glukosemessgeräte und die erforderlichen Teststreifen. Dabei gelten keine starren Obergrenzen für die Menge der Teststreifen: Der Arzt kann frei entscheiden, was medizinisch erforderlich ist. Auch gibt es keine verbindlichen Vorgaben der Kassen, welche Testgeräte der Arzt verschreiben muss. Die sogenannte kontinuierliche Glukosemessung (CGM) wertet in engen Abständen den Glukosewert aus. Studien zeigen: CGM kann bei Patienten, die sehr stark auf Insulin angewiesen sind, tatsächlich Unterzuckerungen reduzieren. Seit Mitte 2016 gehört die CGM für bestimmte Patientengruppen zu den Leistungen der gesetzlichen Krankenkassen.
Erstattung auch ohne Insulinpflicht möglich
Typ-2-Diabetikern, die kein Insulin spritzen, dürfen Geräte und Teststreifen seit einem Beschluss des Gemeinsamen Bundesausschusses von 2011 nur in besonderen Fällen verordnet werden. Auch hier gilt: Der Arzt entscheidet, ob Patienten die Kriterien erfüllen. Betroffene sollten mit ihrem Arzt klären, ob sie Anspruch auf ein Messsystem haben.